| Dupla 1: Camila Avelar Gonçalves Camila Danielle Cunha Neves |
| Dupla 2: Camila Dupim Camila Lima Ribeiro |
| Dupla 3: Dâmares Ribeiro Neves Débora Marques Aguiar |
| Dupla 4: Fernanda Cristina da Cunha Rocha Jacqueline Alves Tolentino |
| Dupla 5: Juliana Clara Cintra Salles Júnia Lara de Deus |
| Dupla 6: Karen Faria Laís Silva França |
| Dupla 7: Laiss Ferreira Melo Lívia Lúcio de Mattos Amaro |
| Dupla 8: Luís Fernando Magalhães Maira de Oliveira Caixeta |
| Dupla 9: Maquele Lago Ramos Mara rúbia Fonseca França |
| Dupla 10: Mateus Neiva Martins Michelly Araújo Ferreira |
| Dupla 11: Nátila Holanda Andrade da Mata Pollyanna Oliveira Silva |
| Dupla 12: Raissa Pollyanny Gomes da Silva e Cardoso Rosângela do Carmo Alves Sávia Alves Pinto |
quarta-feira, 24 de junho de 2009
Prova Teórico-Prática 25/06/2009
domingo, 21 de junho de 2009
DIATERMIA
Pollyanna Oliveira
POR ONDAS CURTAS
CARACTERÍSTICAS FÍSICAS
A diatermia por ondas curtas (OC) é uma radiação não-ionizante usada por fisioterapeutas para enviar calor e “energia” para tecidos situados profundamente.
Fig.1 Aparelhos de ondas curtas.
A diatermia fisioterapêutica usa as bandas de onda de radiofreqüência de 27,12 MHz. Essa freqüência de 27,12 MHz é usada para prevenir a interferência de outras bandas de freqüência que são usadas nas comunicações.
A energia eletromagnética das ondas curtas tem um efeito muito pequeno no tecido vivo propriamente dito. Contudo, a presença de um campo eletromagnético (como nas OC) cria correntes elétricas diminutas e um campo magnético dentro dos tecidos. São esses os responsáveis pelos efeitos fisiológicos, tais como o aumento da temperatura dos tecidos.
Um campo elétrico é estabelecido na presença de cargas elétricas. Uma partícula carregada eletricamente, tal como um elétron ou próton, colocada dentro desse campo experimentará uma força. Em materiais eletricamente condutivos, como os tecidos vivos, essas forças resultarão na produção de correntes elétricas.
Um campo magnético é produzido por uma carga elétrica em movimento e, como os campos magnéticos exercem forças sobre as outras cargas em movimento, uma corrente elétrica alternada iniciará a produção de um campo magnético que por sua vez pode iniciar a produção de uma corrente induzida.
Tanto os campos elétricos como os magnéticos são produzidos em tecidos humanos sujeitos às OC (campo elétrico maior que magnético). Durante a aplicação de OC o paciente torna-se parte do circuito elétrico através do uso de eletrodos do tipo capacitivo ou bobina de indução.
A absorção de energia de radiofreqüência
A elevação da temperatura do tecido durante a aplicação de OC depende de um fator conhecido como taxa de absorção específica (TAE). A TAE é a taxa com que a energia é absorvida por uma massa de tecido conhecida e é calculada em unidades de watts por quilograma (W/Kg). A concentração do campo elétrico será mais alta nos tecidos com maior condutividade. Os tecidos vivos podem ser considerados como consistindo em três tipos moleculares: moléculas com carga, moléculas dipolares e moléculas não polares. Tecidos diferentes contêm proporções variadas dessas moléculas, o que influencia a condutividade.
Produção de calor nos tecidos
Moléculas com carga
Dentro dos tecidos vivos há abundância de moléculas com carga – principalmente íons e certas proteínas. A exposição a um campo de OC faz com que as moléculas com carga sejam aceleradas ao longo das linhas de força elétrica. O campo de alta freqüência faz com que as moléculas com carga oscilem em torno de uma posição média, convertendo a energia cinética em calor. O tecido que contem altas proporções de moléculas com carga será, na teoria, o mais aquecido durante o tratamento com OC.
Moléculas dipolares
As moléculas dipolares encontradas nos tecidos vivos consistem principalmente em água e algumas proteínas. Elas podem também ser afetadas pelos campos elétricos. O campo de OC alternado causa rotação dessas moléculas a medida que a carga das placas se altera rapidamente. O aquecimento se dá como resultado do atrito entre moléculas adjacentes. Ward (1980) descreve esse processo como um meio moderadamente eficiente de aquecimento.
Moléculas não polares
As células adiposas são um exemplo de moléculas não polares. Embora as moléculas não polares não tenham íons livres ou pólos com cargas, elas ainda respondem à influência do campo de OC. Durante a exposição às OC a nuvem de elétrons se torna distorcida, porem é produzida uma quantidade desprezível de calor.
Qualquer tecido altamente vascularizado é um bom condutor (alto conteúdo iônico em solução e íons livres).
Diatermias por ondas curtas pulsadas (OCP)
Alguns aparelhos de OC permitem que a energia eletromagnética seja aplicada ao paciente em disparos curtos de energia. As características físicas das OCP e OC são idênticas, sendo a única diferença o fato de o campo ser interrompido ou pulsado.
Quando são usadas OCP isso significa que há períodos nos quais nenhuma OC é emitida e o paciente recebe uma dose mais baixa de OC; e consequentemente os tecidos são sujeitos a uma carga térmica mais baixa. Portanto, o conceito que escora as OCP é dar aos tecidos uma carga de energia na forma de campo eletromagnético sem que os tecidos precisem tolerar uma carga térmica. Low (1995) teoriza isso do seguinte modo: “a energia simplesmente ‘agita’ os íons, moléculas, membrana e a atividade metabólica das células; desse modo são aumentadas as taxas gerais de fagocitose, transporte através das membranas celulares, atividade enzimática etc.”; contudo, não há evidencias que dêem suporte a essa explicação.
Dependendo das características do aparelho que está sendo usado, pode ser possível variar a duração do pulso de OC ou a duração do espaço entre os pulsos de OC. As três principais variáveis sob controle do terapeuta são:
· freqüência de repetição de pulso
· duração do pulso
· pico de potencia do pulso.
Alterações térmicas: padrões de aquecimento produzidos com diferentes técnicas de aplicação
Alguns autores sugerem que diferentes técnicas de aplicação afetam a profundidade com que o aquecimento é produzido.
Varrier, Ashby e Crawford (1978) confirmam que a técnica capacitiva (técnica contraplanar) e a indutotermia (20 minutos na dose máxima tolerável) levam a aumentos significativos na temperatura cutânea e intramuscular, enquanto uma dose mínima de aplicação de OC por indutotermia produz significativamente mais aquecimento que a técnica capacitiva. Assim, o método de indutotermia parece ser um meio mais eficiente de transferir e energia.
Em um estudo de Murray e Kitchen (2000), um grupo de estudantes saudáveis relatou uma sensação térmica definida quando era aplicada uma potência média de 21,19 (± 8,27) W na coxa usando o método indutivo. A parte do corpo aquecida afeta a percepção de sensação térmica. Bricknell e Watson (1995) também encontraram que os indivíduos relatavam uma sensação uma sensação térmica definida durante as OCP, porém nesse momento a potência média era de apenas 10,88 W. A razão para uma sensação térmica similar ser relatada a uma dose mais baixa que no experimento de Murray e Kitchen pose ser porque, nesse experimento, as OCP eram aplicadas continuamente por 20 minutos, enquanto Murray e Kitchen interrompiam as OCP a cada 2 minutos para fazer a leitura da temperatura, mas também permitiam que algum calor se dissipasse.
O que esses estudos mostram é que as OCP são capazes de produzir o efeito de aquecimento. Para obter um tratamento não-térmico, portanto, a saída média de potência precisa ser mantida baixa.
Em resumo, tanto OC como OCP podem ser usadas para aquecer tecidos profundos e ambas são mais efetivas do que os agentes de aquecimento por condução (bolsas quentes ou parafina) no aquecimento de tecidos intramusculares situados profundamente.
Dose
A escolha da dose para aplicação de OC e OCP tende a ser no sentido de uma dose mais baixa para condições mais agudas e uma dose mais alta para condições crônicas. A necessidade de estabelecer a dose ótima para o uso no tratamento é um exemplo da informação básica que precisa ser estabelecida antes que os experimentos clínicos sejam considerados, já que uma dose inapropriada pose resultar na ausência de feitos de tratamento.
EFEITOS TERAPÊUTICOS DE OC E OCP
Efeitos térmicos
O principal efeito das OC assim como das OCP é o aquecimento dos tecidos. A decisão quanto a usar OC pode ser apropriada se o resultado de tratamento desejado for produzir aquecimento dentro dos tecidos profundos, já que tem sido relatado que:
- aumenta o fluxo sanguíneo
- assiste na resolução da inflamação
- aumenta a extensibilidade do tecido colagenoso profundo
- diminui a rigidez articular
- alivia dor e espasmo nos músculos profundos (Kloth e Ziskin, 1990)
Alterações não-térmicas
As OCP podem ter um efeito adicional que tem sido denominado efeito atérmico, que se baseia na sugestão de que os agentes eletrofísicos podem influenciar os mecanismos que levam à comunicação celular. Tsong (1989) sugere que as células se comunicam tanto por meios químicos como pela influência de se sinais elétricos, físicos e acústicos e pensa-se que os agentes eletrofísicos podem produzir algumas alterações fisiológicas através desses mecanismos.
EFEITOS CLÍNICOS DE OC E OCP
Diversos estudos realizados demonstram bons resultados na observação dos seguintes efeitos:
- Regeneração de tecidos moles
- Resolução de hematomas
- Analgesia
- Regeneração nervosa
Contudo, até o momento presente, a literatura sobre OC e OCP não está suficientemente bem desenvolvida para permitir que sejam tiradas conclusões inequívocas. As metodologias relatadas não permitem a exclusão de diversas variáveis como explicações possíveis para os resultados apresentados.
APLICAÇÃO DE OC
Técnica capacitiva
Existem dois tipos diferentes de eletrodos para aplicação do método capacitivo de OC ao paciente.
- Placas metálicas flexíveis (eletrodos maleáveis). Os eletrodos flexíveis são folhas metálicas chatas cobertas com uma camada espessa de borracha (Fig.2). Eles são geralmente colocados embaixo ou em torno da parte do corpo que requer tratamento. Um material como o feltro é usado para assegurar que seja mantido espaço suficiente entre o eletrodo e o paciente.
Fig. 2 Eletrodos flexíveis
- Discos metálicos rígidos. Os eletrodos de disco são eletrodos metálicos chatos, arredondados, envolvidos por uma cobertura plástica transparente. Eles são usados muito mais comumente do que os eletrodos flexíveis.
|
|
Fig. 3 Eletrodo tipo disco
Diretrizes para escolha e colocação do eletrodo
- Os eletrodos devem ser de tamanho igual, assim a aquecimento acontecerá de maneira uniforme e o campo elétrico será regular.
- Devem, também, ser um pouco mais largos do que a parte do corpo, pois o campo elétrico é menos uniforme na margem das placas.
- Além disso, devem ficar em ângulo reto e, desse modo, paralelos à superfície da pele. Quando o eletrodo está perto demais da pele pode ocorrer aquecimento superficial intenso.
Arranjo dos eletrodos
Há três arranjos principais para os eletrodos usados na técnica capacitiva:
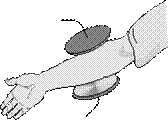
· Aplicação contraplanar (transversa). É colocado um eletrodo de cada lado do membro.
|
|
Fig. 4 Aplicação contraplanar
· Aplicação coplanar. Os dois eletrodos são colocados do mesmo lado do membro. Se os eletrodos são colocados mais próximos do que a distância entre os eletrodos e a pele, o campo passará diretamente entre os eletrodos e não ocorrerá tratamento do tecido.
|
|
Fig. 5 Aplicação coplanar
· Aplicação longitudinal. Um eletrodo é colocado de cada lado do membro. A meta dessa colocação é permitir que o campo elétrico seja orientado na mesma direção dos tecidos.
Aplicação indutiva
Com base na lei de indução eletromagnética, um campo magnético é gerado sempre que uma corrente elétrica flui em um material. O campo magnético gerado induz correntes secundárias – correntes em redemoinho – no material. As correntes em redemoinho podem resultar em um aumento na temperatura do tecido e a sabedoria comum afirma que os correntes em redemoinho produzem efeitos fisiológicos.
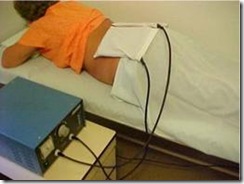
As OC pelo modo indutivo podem ser administradas usando dois aplicadores diferentes. O aplicador mais comumente usado é o indutivo (bobina) (Fig. 6). O cabo de OC é pré-torcido e envolvido por um tambor isolante. O tambor é colocado perto da parte do corpo que requer tratamento de modo que a bobina fica paralela à superfície da pele. É gerada uma corrente elétrica dentro do aparelho e passada através da bobina. O campo magnético associado a essa corrente é produzido em ângulo reto com a direção do fluxo de corrente e é portanto, dirigido para dentro da parte do corpo, onde correntes e,m redemoinho são estabelecidas.
Fig. 6 Método de aplicação tipo bobina
O segundo método, agora relativamente raro, envolve enrolar um cabo isolado em torno do membro a ser tratado (Fig. 7). A distância correta entre a pele e o espiral é obtida cobrindo o membro com várias camadas de toalha.
Fig. 7 Método de aplicação tipo espiral
Dosagem
Tratamentos térmicos
Os parâmetros usados para descrever OC devem incluir freqüência, potência, tempo de irradiação, método de aplicação e tipo de campo usado quando for usada a terapia com ondas contínuas. No caso da terapia pulsada, além dos parâmetros anteriormente citados, verifica-se também pico de potência, potência média, força do pulso e período de repouso ou número de pulsos por segundo.
O uso da sensibilidade térmica para avaliar a dose de OC
Um método convencional de determinar a dose é pedir ao paciente que relate a sensação térmica. Delpizzo e Joyner (1987) dividem as doses de OC em três categorias:
- Alta – claro aumento de calor
- Média – os efeitos térmicos são fracos, porém ainda aparentes
- Baixa – os efeitos térmicos não são observáveis, embora tenham sido relatados efeitos fisiológicos nessas doses.
As declarações do paciente sobre a sensação térmica são relatos de temperatura na pele e não nos tecidos profundos.
Mesmo quando um paciente relata “uma sensação muito leve de calor” esse nível de dosagem pode ser alto demais se a sua descriminação sensorial térmica estiver abaixo do ideal devido a uma patologia ou ao local anatômico. Por isso, o terapeuta precisa estar ciente que há um risco potencial de causar dano tissular e assegurar que a dose máxima que o paciente receba cause apenas uma leve sensação de aquecimento.
Dose de OCP
Na teoria, sugere-se que as condições agudas devem ser tratadas com uma dose baixa e condições mais crônicas com uma dose alta. Para dar a um paciente uma baixa dose de OCP, a freqüência de repetição de pulso, a duração de pulso e o pico de potência do pulso devem ser os mais baixos possíveis. Se a intenção for aplicar uma alta dose de OCP, as variáveis acima devem ser máximas. Contudo, a mesma potência média de OCP pode ser emitida usando diferentes combinações das variáveis acima.
Procedimentos para o tratamento
Os procedimentos de aplicação devem assegurar o máximo de segurança para o paciente e o operador.
Prepare o paciente
- Examine a sensibilidade térmica e dolorosa do paciente
- Exclua contra-indicações
- Remova todos os objetos metálicos da área de tratamento, auxílios auditivos, bandagens e roupas
- Assegure que a pele esteja seca
- Peça ao paciente para relatar imediatamente qualquer sensação percebida durante o tratamento.
Prepare o aparelho
- Assegure que os cabos estejam conectados corretamente e posicionados de maneira que não encostem em superfícies metálicas (assim como os aplicadores)
- Verifique o alinhamento do aplicador de modo apropriado para transferência máxima de energia
- Garanta a proteção das gônadas contra a radiação.
Durante o tratamento
Assim que a unidade é ligada o operador deve:
- permanecer a pelo menos a 1 m dos eletrodos e 0,5 m dos cabos
- assegurar um posicionamento correto do paciente
- impedir a aproximação de outras pessoas nas proximidades do aparelho.
CONTRA-INDICAÇÕES
· Marcapassos
· Metal nos tecidos ou fixadores externos
· Sensação térmica comprometida
· Pacientes que não cooperam
· Gestação
· Áreas hemorrágicas
· Tecido isquêmico
· Tumores malignos
· Tuberculose ativa
· Trombose venosa recente
· Paciente piréxico
· Áreas da pele afetadas por sessões de raios X.
· Epífise em crescimento (não é absoluta, deve ser tratada com cuidado)
POR MICROONDAS
A diatermia por microondas, embora mais profunda do que o aquecimento superficial não é tão profunda quanto as ondas curtas capacitivas ou o aquecimento por ultra-som. Além disso, as microondas produzem alguns efeitos não-térmicos.
Fig. 8. Aparelho de microondas.
Natureza das microondas
O grupo de radiações eletromagnéticas conhecido como microondas ocupa aquela parte do espectro eletromagnético que se estende de comprimentos de onda de 1 m (freqüência de 300 MHz) até 1 mm (300 GHz).
Comportamento físico
Ao alcançar a superfície do corpo as microondas inicialmente radiadas podem ser absorvidas, transmitidas, sofrer refração ou reflexão de acordo com as leis ópticas das radiações. Esses comportamentos determinam a distribuição de energia dentro do corpo.
Fig. 9 Campo de irradiação formado pelas microondas
As características de propagação das microondas são primeiro determinadas através do comprimento de onda e freqüência da energia. Enquanto a penetração é inversamente proporcional ao seu comprimento de onda.
Composição do tecido e absorção das microondas
A energia de microondas tem a predisposição de penetrar os tecidos com baixa condutividade elétrica e ser absorvidas em tecidos com alta condutividade.
O efeito das microondas nos tecidos com baixo conteúdo de fluido (relativamente avasculares), como a gordura, proporcionar algum aquecimento, mas não tanto quanto nos tecidos altamente vascularizados.
A interface pele-ar limita de forma mais significante a capacidade de aquecimento profundo das microondas. A reflexão pode aumentar o aquecimento da gordura imediatamente sobre o músculo.
Embora, na teoria, as microondas sejam capazes de passar através do osso, na prática, a energia é fortemente impedida de entrar no osso devido à reflexão significativa na sua superfície.
Relação entre comprimento de onda e absorção de microondas
O grau de penetração das microondas é proporcionar ao seu comprimento de onda e, assim, inversamente proporcional à sua freqüência.
A proporção entre o calor desenvolvido no músculo e o aquecimento total de gordura e músculo, denominada profundidade de penetração, é um meio conveniente de medir a eficácia do aquecimento profundo.
Leis das radiações por microondas
Somente as radiações que são absorvidas podem ser consideradas como tendo algum potencial de efeito terapêutico. A transmissão, refração e reflexão modificam somente o local no qual a energia é eventualmente absorvida.
As microondas obedecem a lei do quadrado inverso da distância:
A intensidade da radiação que incide sobre a unidade da área de superfície do corpo é inversamente proporcional ao quadrado da distância entre a fonte de energia e a superfície.
EFEITOS BIOLÓGICOS DAS MICROONDAS
Assim como as ondas curtas, as microondas apresentam efeitos térmicos e não-térmicos.
Evidencias de eficácia clínica
Weinberger et al. (1989) sugeriram que o calor pode potencializar os efeitos de agentes antiinflamatórios concorrentes no caso de pacientes com artrite reumatóide. Lehmann et al. (1970) e Wright e Johns (1961) relataram o aumento da extensibilidade dos tecidos colagenosos e redução na rigidez articular, consecutivamente. Lateur, Stonebridge e Lehmann (1978) demonstraram o alongamento do músculo quadríceps retraído.
DOSAGEM
O tratamento seguro com microondas requer primeiro que o paciente tenha sensibilidade normal à dor e temperatura na pele. A dosagem escolhida, que deve ser baseada na gravidade, tipo e progresso do distúrbio, é determinada do mesmo modo que na diatermia por ondas curtas.
TRATAMENTO E CONTRA-INDICAÇÕES
Os princípios de tratamento, assim como as contra-indicações, são similares àqueles para diatermia por ondas curtas.
BIBLIOGRAFIA
· Sheila Kitchen (2003) ELETROTERAPIA - Prática Baseada em Evidências.
quinta-feira, 18 de junho de 2009
Iontoforese
Discentes
Camila Dupim
Laiss Melo
Raissa Gomes
Corrente Galvânica
É aquela em que o movimento das cargas de mesmo sinal se desloca no mesmo sentido, com uma intensidade fixa. Sua aplicação se divide em:
*Galvanização
*Iontoforese
Galvanização
É o uso terapêutico da corrente galvânica, utilizando-se exclusivamente os efeitos polares por ela promovidos.
A grande quantidade de íons positivos e negativos dissolvidos nos líquidos corporais pode ser colocada em movimento ordenada por um campo elétrico polarizado aplicado na superfície da pele.
Os efeitos decorrentes da aplicação de corrente galvânica podem ser agrupados em 4 diferentes categorias:
*efeitos eletroquímicos
*efeitos osmóticos
*modificações vasomotoras
*alterações na excitabilidade
Efeitos eletroquímicos
Um fluxo de corrente contínua atravessando uma solução de água e sal (fluidos corporais presentes nos tecidos) provoca uma migração de íons presentes para uma direção definida, processo conhecido como transferência de íons.
A dissociação eletrolítica de íons causa reações químicas sob os eletrodos. No cátodo (pólo negativo) ocorre uma reação básica, com liberação de hidrogênio e necrose de liquefação. No ânodo (pólo positivo),ocorre uma reação ácida com liberação de oxigênio e necrose de coagulação.
As queimaduras químicas resultam da formação excessiva de hidróxido de sódio (NaOH) sob o pólo negativo. Também podem ocorrer por um aumento da resistência à passagem da corrente pelas sardas ou outras zonas escleróticas da pele, bem como pela falta de solução condutora na esponja ou mesmo mau contato eletrodo-pele, podendo gerar calor excessivo.
Modificações osmóticas
A carga elétrica adquirida pelas estruturas membranosas produz uma modificação na água contida nos tecidos. As partículas de água não dissociadas adquirem uma carga elétrica, tornando-as positivas. Assim,o movimento ocorre do pólo positivo para o negativo.
Devido a uma diferença de concentração iônica nas diferentes áreas de aplicação da corrente, ocorre uma mobilização da água no sentido do cátodo por diferença de pressão osmótica.
Modificações vasomotoras
Em todas as aplicações de correntes polarizadas produz-se uma vasodilatação sob os eletrodos, a qual é acompanhada pelo aumento da temperatura, que é determinada pela ionização produzida per ela.
Na vizinhança de ambos os eletrodos se produz uma vasodilatação ativa, principalmente sob o eletrodo negativo. A hiperemia decorrente é um efeito vasomotor que não se restringe somente à pele, mas penetra também no tecido subcutâneo, fáscia e músculos superficiais.
A liberação de energia das reações de oxi-redução, leva a um aumento na temperatura local de 2 a 3°C.
Alterações na excitabilidade
Referem-se às modificações elétricas locais produzidas pela corrente elétrica no potencial de repouso das membranas celulares.
O pólo negativo excita a fibra, enquanto o pólo positivo faz com que a fibra fique mais resistente à excitação do que o normal. Tudo indica que esses fenômenos devem-se a maior ou menor permeabilidade da membrana ao sódio.
A abertura dos canais de sódio voltagem-dependente,promove a despolarização da membrana e somente ocorre pela diminuição da voltagem da membrana. O pólo negativo promove uma maior excitabilidade da membrana,uma vez que reduz a voltagem fora da mesma,reduzindo-a até próximo da voltagem negativa no interior da célula. Isso reduz a voltagem através da mesma,permitindo a ativação de canais de sódio,disso resultando a despolarização. Inversamente, o pólo positivo aumenta a diferença de voltagem através da membrana,promovendo portanto a sua hiperpolarização com conseqüente diminuição da excitabilidade
Iontoforese
Técnica de tratamento que permite a introdução, a partir da pele e das mucosas, de íons medicamentosos para o interior dos tecidos, utilizando as propriedades polares da corrente galvânica. A concentração dessas substâncias deve ser baixa, geralmente de 1 a 3 % para se obter um coeficiente de ionização elevada.
A intensidade deve ser ajustada em torno de 1mA para cada 1cm² de eletrodo ativo.
A penetração é maior durante os seis primeiros minutos, chegando a 70 %. O aumento do tempo de aplicação para 12 minutos aumenta a penetração em aproximadamente 25 %. Após esse período, a quantidade de solução restante é bastante reduzida e pouco adianta aumentar o tempo de aplicação.
A passagem da corrente através de uma solução eletrolítica produz íons, que migram de acordo com a carga elétrica. Íons positivos são repelidos pelo pólo positivo e atraídos pelo pólo negativo, ocorrendo situação inversa com os íons negativos.
Seleção do íons apropriados
Para que determinado composto penetre em uma membrana como a pele,ele deve ser solúvel em gordura e água. A penetração é relativamente superficial e geralmente menor que 1 mm. Os íons podem ser usados localmente ,ou transportados pelo sangue circulante,produzindo mais efeitos sistêmicos.
Os íons negativos que se acumulam no pólo positivo produzem uma reação ácida pela formação de ácido clorídrico. Os positivos que se acumulam no pólo negativo produzem uma reação alcalina,com a formação de hidróxido de sódio.
A tabela abaixo cita os íons mais comumente usados com iontoforese.
| Produto | Polaridade | Solução | Ação |
| Salicilato | - | 2 % | Analgésico/Descongestionante |
| Cloreto de Cálcio | + | 2 % | Antiespasmódico |
| Iodo | - | 4 % | Bactericida |
| Citrato de Potássio | - | 2 % | Antiinflamatório/Antiedematoso |
| Sulfato de cobre | + | 2 % | Fungicida/Adstringente |
| Sulfato de Magnésio | + | 2 % | Vasodilatador/Antiespasmódico |
| Cloreto de Lítio | + | 2 % | Tratamento de Gota |
| Óxido de Zinco | + | 2 % | Cicatrizante |
A disposição dos eletrodos é fator primordial para obtenção de bons resultados. Para isso, a técnica contra-planar é a mais indicada. O tamanho dos eletrodos deve ser escolhido de acordo com o tamanho da área a ser tratada.
Devem ser completamente cobertos por esponjas, que entrarão em contato com a pele. Uma dessas esponjas é molhada com a solução ionizada (positiva ou negativa) e aderida ao eletrodo de igual polaridade (eletrodo ativo). A outra deve ser molhada em água deionizada e fixada ao eletrodo dispersivo.
Os benefícios terapêuticos da introdução de medicamentos por essa via são:
*Ausência de efeitos colaterais sistêmicos;
*Ação localizada do medicamento, podendo este estar em maior concentração na área lesada;
*Ação mais efetiva e prolongada do fármaco no sitio da lesão.
Indicações:
*Inflamação;
*Analgesia;
*Espasmo muscular;
*Isquemia;
*Depósitos de Cálcio;
*Tecido cicatricial;
*Hiperidrose;
*Herpes;
*Rinite alérgica;
*Gota;
*Queimaduras;
*Distrofia simpática-reflexa.
Contra-indicações:
*Reações de sensibilidade na pele;
*sensibilidade à aspirina (salicilatos);
*Gastrite ou úlcera estomacal ativa (hidrocortisona);
*Asma (mecolil);
*Sensibilidade à metais (zinco,cobre,magnésio);
*Sensibilidade à frutos do mar
Cuidados e precauções:
*Não utilizar correntes polarizadas sobre a face;
*A intensidade da corrente não deve ultrapassar 0,1mA por cm da área do eletrodo ativo;
*Nenhuma das bordas dos eletrodos deve tocar a pele do paciente devido ao risco de queimaduras;
*Não ultrapassar a concentração da solução indicada pelo fabricante;
*E necessário um bom acoplamento entre os eletrodos e a pele e uma boa umidificação das esponjas para que se diminua a resistência e se evitem queimaduras;
*Não e recomendado o uso de dois íons sob o mesmo eletrodo mesmo que tenham a mesma polaridade, bem como íons de polaridade oposta durante a mesma sessão.
Referências
Titulo: GUIRRO,E;GUIRRO, R. Fisioterapia dermato-funcional - fundamentos e recursos patologias. Capitulo 8 – Eletroterapia p.122 a 133
Titulo: PRENTICE, W. E. Modalidades Terapêuticas para Fisioterapeutas. Capitulo 6 – Iontoforese p. 129 a 137
CRIOTERAPIA
Camila Lima, Mara Rúbia e Júnia Lara
CONCEITO: Aplicação terapêutica de qualquer sustância ao corpo que resulta em remoção de calor corporal, diminuindo assim a temperatura dos tecidos por resfriamento por condução.
A crioterapia é a utilização de frio para o tratamento do trauma agudo e da lesão subaguda para diminuir o desconforto após o recondicionamento e a reabilitação. O efeito primário do uso da crioterapia é a diminuição local na temperatura; o frio é o tratamento inicial para a maioria das condições no sistema musculoesquelético. O uso do frio para a lesão aguda é a de abaixar a temperatura na área lesionada, reduzindo a freqüência metabólica com decréscimo correspondente na produção de metabólitos e no calor metabólico. Isso ajuda o tecido lesionado a sobreviver à hipóxia e limita posterior lesão do tecido. O frio é usado para diminuir a dor e promover a vasoconstrição local, controlando a hemorragia e o edema, é recomendado na fase aguda de condições inflamatórias (bursite, tenossinovite e tendinite). O frio também reduz a dor, o espasmo muscular reflexo e as condições espásticas que o acompanham; possui efeito analgésico por diminuir a velocidade da condução nervosa, embora não a limite completamente.
Com o tratamento de gelo, o paciente geralmente relata uma desconfortável sensação de frio seguida por ferroada ou ardência, sensação de coceira, e dormência completa. O gelo é eficaz no tratamento de dor miofascial, essa é associada aos pontos-gatilho miofasciais ativos com vários sintomas, incluindo dor no movimento ativo e amplitude de movimento diminuída. Há também uma diminuição da excitabilidade das extremidades nervosas livres e das fibras nervosas periféricas com o uso do frio, aumentando o limiar da dor. As aplicações de frio podem também intensificar o controle voluntário nas condições espásticas e, em condições traumáticas agudas, diminuir os espasmos dolorosos da irritabilidade muscular local.
EFEITOS FISIOLÓGICOS: Incluem efeitos na função celular em geral, circulação (fluxo sanguíneo, edema, hemorragias), colágeno, tecido neural (dor, espasmo), músculo (velocidade e intensidade de contração, agilidade) e reparo dos tecidos.
Na circulação o gelo atua promovendo a vasoconstrição das arteríolas e vasos capilares inicialmente e posterior vasodilatação.
No edema há prevenção do seu agravamento uma vez que o frio diminui a resposta inflamatória. Com presença de:
- Vasoconstrição;
- Redução da permeabilidade dos vasos;
- Diminuição dos efeitos da histamina.
Na prevenção de hemorragias ocorre:
- Vasoconstrição e redução da permeabilidade vascular.
No colágeno acontece aumento da sua viscosidade.
No tecido neural ocorre diminuição da velocidade de condução dos nervos periféricos atuando na redução da dor, levando a:
- Aumento do limiar de dor;
- Diminuição da excitabilidade das terminações nervosas;
- Diminuição do metabolismo.
Na intensidade de contração existe redução no tônus muscular com:
- Mudanças na atividade dos fusos musculares e junções neuromusculares;
- Redução na freqüência de disparo aferente;
- Comprometimento na condução aferente.
ANALGESIA INDUZIDA PELA TERAPIA COM GELO
| Estágio | Resposta | Tempo para o início da terapia (min) |
| 1 | Sensação de frio | 0-3 |
| 2 | Queimação | 2-7 |
| 3 | Anestesia Redução de reflexo Interrupção do ciclo dor-espasmo | 5-12 |
| 4 | Vasodilatação tecidual profunda sem aumento no metabolismo | 12-15 |
CLASSIFICAÇÃO DOS RECURSOS
| Recurso | Modo de aplicação | Tempo | Efeitos fisiológicos |
| Pacotes de gel | Evolve a bolsa de gel congelada em toalha e aplica-se no local a ser tratado. | 20 min | Resfriamento em quatro tempos (frio, formigamento, queimação e adormecimento) e eritema |
| Pacotes de gelo | Colocar o pacote no local a ser tratado comprimindo a bolsa sobre a pele com toalhas ou bandagens eláticas. | 20 min | Resfriamento em quatro tempos (frio, formigamento, queimação e adormecimento) e eritema |
| Toalhas com gelo | Emerge toalha em mingual de flocos de gelo e água, torce e coloca no local a ser tratado. | até 20 min | Resfriamento muito superficial |
| Banhos frios | Colocar a parte do corpo a ser tratada em água fria ou em mistura de água e gelo. | 15-20 min | Resfriamento do tecido |
| Sprays vaporizadores | Aplicar sobre a área o spray por meio de jatos curtos (5s cada), fazer de 3-5 jatos. | 5s cada jato | Estimulação das fibras rápidas envolvidas na teoria da comporta, Redução do espasmo muscular, Inibição do fuso muscular e facilitação do OTG. |
| Massagem com gelo | Usar geladinhos plásticos ou cubos de gelo em pontos de disparo ou ventre muscular em movimentos circulatórios no local. | 15-20 min | Resfriamento em quatro fases, eritema e analgesia |
ATUAÇÃO DO GELO NA LESÃO
INDICAÇÕES
· Traumatismos ou inflamação aguda;
· Exercícios intensos;
· Dor aguda ou crônica;
· Espasmo muscular agudo ou crônico;
· Pós-cirúrgico em geral;
· Nevralgias;
· Espasticidade por distúrbios do SNC;
· Queimaduras de 1º e 2º graus;
· Artrite reumatóide e osteoartrites.
CONTRA INDICAÇÕES
- Doença de Raynauld (espasmo arterial);
- Hipersensitividade ao frio (urticária);
- Diabetes com envolvimento vascular;
- Redução ou perda de sensibilidade;
- Ferimentos abertos;
- Doença vascular periférica;
- Massagem com gelo em cima do seio carotídeo;
- Pacientes idosos com pele frágil;
- Crianças ou outros indivíduos com dificuldade de compreensão.
BIBLIOGRAFIA
KNIGHT, K. L. Crioterapia no tratamento de lesões esportivas. Cap. 5, p. 59-76;
KITCHEN, S.; BAZIN, S. Eletroterapia baseada em evidências. Cap. 9, p.132-136;
KNIGHT, K. L. Modalidades terapêuticas para fisioterapeutas. Cap.9, p. 189-201.
Ultra-Som
Débora Marques Aguiar
Maira de Oliveira Caixeta
Dâmares Ribeiro
O equipamento de ultra-som terapêutico (UST) consiste de um gerador de corrente elétrica de alta freqüência. È uma onda elétrica transformada em onda sonora não audível, sendo a energia transmitida pelas vibrações das moléculas do meio pelo qual a onda está se propagando. Nos tecidos moles que são compostos principalmente de líquidos ela se propaga de forma longitudinal, porém no osso de forma transversal.
Quando a onda encontra uma interface entre dois meios diferentes parte dela é transmitida e parte refletida.
Como meio de acoplamento entre o cabeçote e o tecido é necessário o uso de um gel para impedir a reflexão na interface ar-tecido.
Análise do campo acústico do feixe ultra-sônico:
É utilizado para detectar alterações da energia emitida pelo transdutor, é aconselhável que se faça o teste 1 vez por semana.
Para realização do teste deve ser colocado no cabeçote 1 ml de água, sobre a superfície metálica. O aparelho deve estar em modo continuo com a freqüência de 1 MHz, é então ligado e deve-se observar a lenta e constante elevação da intensidade e a qualidade da cavitação, homogêneo ou não, e o feixe acústico.


Teste de cavitação: Deve-se observar a nebulização da água com o aumento da intensidade.
O teste é feito colocando-se ao redor do cabeçote, da área metálica, fita adesiva e sobre o cabeçote coloca-se o gel ou a pomada que se deseja testar e em seguida coloca-se água e após ligar o aparelho deve ser observada a nebulização da água.
Obs.: pode ser feito teste para se observar se algum fármaco é bom ou não para a passagem do feixe acústico, fonoforese.
Efeitos fisiológicos:
Os efeitos térmicos e não - térmicos prevalecerão de acordo com o regime de pulso aplicado, continuo ou pulsado.
Ø Térmico: Aumento da energia cinética das moléculas
Aumento do fluxo sanguíneo local
Aumento da permeabilidade da membrana
Aumento da extensibilidade das fibras colágenas
Aumento da capacidade de regeneração de tecidos
Modulação da dor e redução do espasmo
Ø Não- Térmicos: Cavitação
Microfluxo acústico
Cavitação: formação de pequenas bolhas de gás ao estável passar pelo tecido as bolhas vão formar pressão, ativação celular.
Pode ser dividida em cavitação estável e instável:
Estável: é uma forma pouco violenta estando associada com a vibração dos corpos gasosos. Somente esta pode ser considerada terapêutica visto que seus efeitos são basicamente não térmicos.
Instável: ocorre quando há uma violenta implosão de bolhas pode promover danos teciduais decorrentes de altas temperaturas e pressões geradas em razão da liberação de energia no instante da ruptura da bolha de ar. Pode romper ligações moleculares produzindo radicais livres.
Microfluxo acústico: é a circulação constante do fluido induzida por forças de radiação. Este movimento pode danificar macromoléculas e células e por outro, alterar o ritmo de difusão de partículas e a permeabilidade de membranas.
Efeitos não térmicos: regeneração de tecidos
aumento do fluxo sanguíneo
cicatrização óssea
reparo de fraturas
fonoforese
aumenta a permeabilidade da membrana
aumenta difusão de íons e nutrientes
Efeitos terapêuticos:
Ø Tecidos moles:
Acelera a resposta inflamatória, promovendo a liberação de histamina, macrófagos e monócitos, alem de incrementara síntese de fibroblastos e colágeno.
Ø Tecido ósseo:
Aceleração da consolidação de fraturas
Fonoforese:
Habilidade do ultra-som em incrementar a penetração de agentes farmacologicamente ativos através da pele.
Vantagens: técnica segura, indolor e não invasiva de aplicar medicamentos.
TÉCNICAS DE APLICAÇÃO:
Aplicação direta:
Envolve o contato entre o aplicador e a pele com uma fina camada de um meio de acoplamento entre eles. È realizada quando a superfície a ser irradiada é razoavelmente plana, sem muitas irregularidades, permitindo um perfeito contato de toda superfície metálica do transdutor com a pele. Além de gel como meio de acoplamento pode-se utilizar formulações farmacológicas com fins terapêuticos, a fonoforese.
Aplicação subaquática:
È indicada para regiões de contornos irregulares, ou para áreas que não permitem o contato do transdutor com a ele. A água é o meio de acoplamento, sendo a terapia feita com imersão do membro a ser tratado utilizando um recipiente plástico ou metálico forrado com uma manta de borracha para evitar reflexões.
Aplicação por meios intermediários:
Em situações onde a superfície corporal a ser tratada não pode ser imersa em água e é pequena ou irregular, pode-se aplicar uma técnica com bolsa de água, que pode ser um balão ou uma luva de procedimento como meio de acoplamento entre o transdutor e a área. Ambos os lados do balão devem ser cobertos com gel para garantir melhor contato.
Independentemente da técnica de aplicação o transdutor deve sempre ser mantido perpendicular a área a ser tratado, o que minimiza a energia refletida e refratada. È essencial que durante aplicação o transdutor esteja em constante movimentação para evitar efeitos lesivos e ondas estacionárias. Com exceção da técnica subaquática deve ser mantida em completo contato como agente de acoplamento,evitando formação de cunhas de ar.
Parâmetros ajustáveis:
Freqüência:
A faixa de freqüência é de 0,75 a 3,0 MHz. Quanto menor a freqüência do ultra som menos energia é absorvida em tecidos superficiais, assim a penetração é mais profunda. Sendo 3 MHz calor superficial e 1MHz para calor profundo.
Modo:
Contínuo: Efeito térmico. ONDA CONTÍNUA
Distúrbios musculoesqueléticos gerais:
Espasmo muscular; Rigidez articular; Dor; Estimulação do fluxo sanguíneo
Pulsado: Efeito não térmico. ONDA PULSADA
Reparo de tecidos:
Reparo de tecidos moles, fraturas ósseas e tendões
Intensidade:
Condições agudas: Menor 0,5 W/cm²
Condições crônicas: Menor 1 W/cm²
No modo pulsado pode-se usar atenuação de 10, 20 e 50%. Usar sempre intensidade mais baixa que produza o efeito terapêutico desejado, já que intensidades mais altas podem ser lesivas.
Tempo de aplicação:
Depende do tamanho da área a ser tratada, não deve ser maior que 3x o tamanho da ERA. Os tempos de tratamento devem ser aumentados gradualmente até 3 min. para 1e ½ ERA.
Duração do tratamento:
Depende da área da lesão que deve ser divididas em zonas que sejam 1,5 vezes que o tamanho da ERA, que geralmente é em torno de 4 cm².
-1 a 2 minutos para cada 1,5 vezes a ERA do cabeçote
-30 segundos a cada sessão até 3 minutos para cada 1,5 vezes a ARE
-2 minutos a cada 10 cm2 de área tratada
Cálculo da ERA (Área de Radiação Efetiva):
Ex: ERA - 4cm²
Área a ser tratada 16 cm²
1’_________ 1ERA e ½ -à6cm²
X _________2 à 12cm²
3’_______6cm² X= 48/6 = 8’
X _______16cm²
2’________10cm² X= 32/10 = 3,2’
X_________16cm²
Freqüência de tratamento:
Aguda: Todos os dias até 14 sessões.
Subagudas: Dias intercalados até 14 sessões
Efeito Placebo:
Além de efeitos fisiológicos, também deve ser mencionado que US pode exercer efeito terapêutico psicológico significativo.
Indicações:
Ø Condições agudas (modo pulsado) e subagudas. (US com efeitos não térmicos)
Ø Cura e reparo de tecidos moles
Ø Tecido cicatricial
Ø Contratura articular
Ø Inflamação crônica
Ø Aumento da extensibilidade do colágeno
Ø Redução do espasmo muscular
Ø Modulação da dor
Ø Aumento do fluxo sanguíneo
Ø Pontos gatilhos miofasciais
Ø Cicatrização óssea
Contra indicações:
Ø Condições agudas e pós-agudas (US com efeitos térmicos)
Ø Áreas de sensação de temperatura diminuída
Ø Áreas de circulação diminuída
Ø Insuficiência vascular
Ø Trombo flebite
Ø Olhos
Ø Órgãos reprodutores
Ø Pelve imediatamente após menstruação
Ø Gravidez
Ø Marca passo
Ø Câncer
Ø Áreas epifisais em crianças pequenas
Ø Substituições totais de articulações
Ø Infecção
Bibliografia:
GUIRRO, E.; GUIRRO, R. Fisioterapia dermato-funcional fundamentos recursos patologias. Capítulo: 7 - Ultra-som. p. 175 a 208.
KITCHEN, S.; BAZIN, S. Eletroterapia prática baseada em evidências. Capítulo: 14 - Ultra-som. p. 211 a 230.
PRENTICE, W. Modalidades terapêuticas para fisioterapeutas. Cap.: 10 - Ultra-som.terapêutico p.245 a 278.
TENS ESTIMULAÇÂO ELETRICA TRANSCUTÂNEA
Luiz Fernando Magalhães
Karen Núbia Faria
Laís silva França
A TENS é usada principalmente para o manejo sintomático de dor crônica e aguda de origem benigna quadro (walsh, 1997 a; Woolf e Thompson, 1994). Contudo a TENS também é usada no tratamento paliativo para lidar com a dor causada por doença óssea metastática e neoplasias (Thompson e Filshie, 1993). Alega-se também que a TENS exerça também efeitos antieméticos e favoreça a regeneração de tecidos, embora seja usada com menor freqüência nessas ações (walsh, 1997b). Durante aplicação da TENS, são geradas correntes pulsadas por um gerador de pulso portátil e essas são enviadas através da superfície intacta da pele por meio de placas condutoras chamadas eletrodos. O modo convencional de administrar TENS é usar as características elétricas que ativam seletivamente fibras “táteis” de diâmetro largo (A beta) sem ativar fibras nociceptivas de menor diâmetro A gama e C. As evidências sugerem que isso produzirá alívio da dor de um modo similar ao “esfregar o local da dor”. Na prática, a TENS convencional é emitida para gerar uma parestesia forte, porém confortável. Na medicina, a TENS é a eletroterapia mais freqüentemente usada para produzir alívio da dor. É popular por não ser invasiva, ser fácil de administrar e ter poucos efeitos colaterais ou interações medicamentosas.
| Quadro condições médicas comuns nas quais a TENS tem sido usada |
| Efeitos analgésicos da TENS Alívio da dor aguda ®Dor pós-aperatória ®Dor obstétrica ®Dismenorréia ®Dor musculoesquelética ®Fraturas ósseas ®procedimentos dentários Alívio da dor crônica ®Lombar ®Artrite ®Coto e dor fantasma ®Neuralgia pós-herpética ®Neuralgia trigeminal ®Lesão de nervos periféricos ®Causalgia ®Angina pectoris ®Dor facial ®dor óssea metastática Efeitos não analgésicos da TENS Efeitos antieméticos ®Náusea pós operatória associada em medicamentos opióides ®Náusea associada com quimioterapia ®Enjôo matinal ®Enjôo por movimento/viajem Melhora do fluxo sanguíneo ®Redução da isquemia devido a cirurgia reconstrutiva ®Redução dos sintomas associados com doença de Raynaud e neuropatia diabética ®Melhora da regeneração de feridas e úlceras |
Apesar de a unidade de TENS poder provocar contrações musculares seu principal uso, se não o único é controlar a dor. A TENS diminui a percepção da dor pelo paciente, reduzindo a condutividade e a transmissão dos impulsos dolorosos das pequenas fibras de dor para o SNC. Afetando as grandes fibras motoras, a TENS pode interferir no padrão normal de proteção do músculo (Espasmo Muscular), reduzindo ainda mais os estímulos dolorosos. A freqüência e a duração do pulso, combinadas com a intensidade da corrente, ativam respostas em diferentes níveis de modulação da dor. A determinação dos parâmetros exatos para a utilização da TENS. Para se obter o resultado desejado, a combinação dos parâmetros de saída é mais importante do que qualquer outro parâmetro isolado.
Os principais tipos de TENS descritos na literatura são TENS acupuntura, TENS convencional, e TENS breve-intensa. Atualmente a TENS convencional continua sendo o método mais comumente usado para emitir correntes na prática clínica.
TENS convencional
A meta da TENS convencional é ativar seletivamente fibras Abeta de diâmetro largo sem ativar concorrentemente fibras de pequeno diâmetro A gama e C(relacionadas com a dor) ou eferentes musculaturas. As evidências de estudos de em animais e humanos suportam a hipótese de que a TENS convencional produz analgesia segmentar, com início e sessão rápidos, localizada no dermátomo, teoricamente correntes pulsadas de alta freqüência e alta intensidade seriam mais efetivas para ativar seletivamente fibras de diâmetro largo, embora na prática isso se consegue sempre que o usuário de TENS relata estar experimentando uma parestesia confortável dos eletrodos.
Durante a TENS convencional as correntes são geralmente emitidas com uma freqüência entre 10 e 200p. p.s. com duração de 100 -200us e amplitude de pulso dosada para produzir uma parestesia forte, porém não dolorosa. Como as fibras de diâmetro largo têm períodos refratários curtos elas podem gerar impulsos nervosos com altas freqüências. Isso significa que são mais capazes de gerar descargas de impulsos nervosos de alta freqüência quando são emitidas correntes de alta freqüência. Assim, uma maior quantidade de disparos aferentes é produzida nas fibras nervosas de diâmetro largo quando são usadas em altas freqüências (10-200p. p.s.) O padrão de emissão de pulso é geralmente contínuo, embora a TENS convencional possa também ser conseguida emitindo os pulsos em ‘disparos” ou “trens” e isso tem sido descrito por alguns autores como TENS pulsado burst (walsh, 1997c; Woolf e Thompson, 1994). É provável que a TENS contínua e a TENS burst produzam efeitos similares quando aplicadas de modo intenso, porém confortável, sem abalos musculares concorrentes
TENS acupuntura
A maioria dos comentaristas acredita que a TENS acupuntura deve ser definida como a indução de contrações musculares fásicas, porém não-dolorosas, nos miótomos relacionados com a origem da dor (Eriksson e Sjolound, 1976; Johnson, 1998; Meyerson, 1983; Sjolound, eriksson e Loeser, 1990; Walsh, 1997c;Wolf eThompson, 1994). O propósito da TENS acupuntura é ativar seletivamente fibras de pequeno diâmetro (Agama ou do grupo III) que se originam nos músculos (ergorreceptores) através da indução de abalos musculares fásicos. Assim, a TENS é emitida sobre os pontos motores para ativar eferentes A alfa de modo a gerar um abalo muscular fásico que resulte na atividade de ergorreceptores. Os pacientes relatam desconforto quando são usados pulsos de baixa freqüência ao invés de trens de pulso para gerar abalos musculares (Eriksson e Sjolund, 1976). As evidências sugerem que a TENS acupuntura produz analgesia extra-segmentar de uma maneira similar a sugerida para acupuntura.
TENS breve-intensa
A meta da TENS breve-intensa é ativar aferentes cutâneos Agama de pequeno diâmetro, emitindo a TENS sobre nervos periféricos que se originam no local da dor em uma intensidade que seja apenas tolerável para o paciente (Jeans, 1979; Melzack, Vetere e Finch, 1983). Assim a TENS é emitida sobre o local da dor ou feixe nervoso principal de onde se origina a dor usando correntes de alta freqüência e alta intensidade que são apenas toleráveis para o paciente. Como a TENS breve-intensa age em parte como um contra-irritante, essa pode ser emitida apenas por um curto período de tempo, mas pode ser útil em pequenos procedimentos cirúrgicos tais como troca de curativos e remoção de suturas. Tem se mostrado que a atividade nos aferentes cutâneos Agama induzida pela TENS breve –intensa produz bloqueio periférico da atividade dos aferentes nociceptivos e anallgesia segmentar e extra-segmentar.
TENS de alta Freqüência
O tratamento convencional com TENS, aplicada com uma freqüência de pulso elevada, pulso de curta duração e intensidade no nível sensorial, ativa o portão do modulador da dor no nível de medula espinhal. Os impulsos dolorosos são transmitidos ao longo dos nervos de pequeno diâmetro, amielinizados e de transmissão lenta, ao passo que a informação sensorial não dolorosa percorre mais rapidamente os neurônios de diâmetro maior. Quando se aplica TENS elevada durante um longo período, deve se levar em consideração a acomodação. Se os parâmetros de estimulação são mantidos constantes, o sistema nervoso pode se adaptar ao estimulo inalterado.
A TENS elevada é eficaz no tratamento de lesão aguda de tecido mole, mas deve-se tomar cuidado para não ocorrerem contrações musculares indesejáveis. A TENS elevada também é empregada no tratamento de dor associada com distúrbios musculoesqueléticas dor pós operatório, condições inflamatórias e dor miofascial.
TENS de baixa freqüência
A TENS de baixa freqüência é aplicada a freqüência de pulso baixa (dois a quatro pps), longa duração de fase e em intensidade de nível motor, sessões de tratamento que durem no mínimo 45 minutos. Esses parâmetros de estimulação ativam as fibras motoras e os nosciceptivos de pequeno diâmetro. Admiti-se que o alivio da dor obtido com este método ocorra em razão da liberação de Beta-endorfinas.
TENS de baixa freqüência e de alta intensidade estimula a glândula hipófise a liberar substancias químicas que estimulam a produção de Beta endorfinas que reduzem a dor.
Durante um tempo depois do tratamento, é possível que um alivio real da dor não seja sentido, mas os efeitos duram muito mais que com o emprego do TENS elevada. TENS baixa pode ser utilizada no tratamento de dor crônica, dor provocada por lesão de tecidos profundos, dor miofascial e dor causada por espasmo muscular.
TENS breve intensa Neste método de aplicação, TEM é liberada em freqüência de pulso elevada (maios que 100 pps), pulso de longa duração e intensidade no nível motor, com sessões de tratamento variando de poucos segundos a poucos minutos.
O alivio da dor é obtido por mecanismos de ativação localizados no tronco cerebral, que amortecem ou amplificam os impulsos dolorosos. Embora algumas vezes este protocolo de aplicação seja denominado de TENS de nível nocivo, a verdadeira estimulação em nível nocivo não é, na verdade, obtida, porque a limitada duração de fase dos geradores de TENS é muito curta para ativar as fibras C.
Com este protocola de TENS, o alivio da dor é obtido por meio da formação de uma alça de retroalimentação negativa dentro do sistema Nervoso central. A estimulação intensa ativa os mecanismos neurais ascendentes que ao alcançarem o cérebro deixam a pessoa consciente da dor provocada pela estimulação. Durante a passagem do impulso pelo mesencéfalo a liberação de opiáceos endógenos que causam supressão da dor.Com este protocolo de aplicação, consegue-se um elevado nível de analgesia mas os efeitos são os mais transitórios do que os obtidos com TENS elevada e baixa. Como esta técnica oferece uma curta duração de alivio da dor, ela é recomendada para redução da dor antes de exercícios de reabilitação.
Posição dos eletrodos
Como a TENS convencional operam através de um mecanismo segmentar, os eletrodos de TENS são colocados de modo a estimular às fibras A beta que entram no mesmo segmento espinhal que as fibras nociceptivas associadas com a origem da dor. Assim, os geralmente se conseguem aplicando um eletrodo de cada lado da lesão ou área dolorosa. Os eletrodos devem sempre ser aplicados na pele inervada e saudável. Se não é possível emitir correntes dentro do local da dor devido à ausência da parte do corpo após uma amputação, por causa de uma lesão de pele ou a sensibilidade alterada da pele, os eletrodos podem ser aplicados aproximadamente sobre o tronco nervoso principal que se origina o local da dor. De modo alternativo, os eletrodos podem ser aplicados sobre a medula espinhal nos segmentos espinhais relacionados á origem as dor.
A colocação acurada das placas pode levar tempo. Berlant (1984) descreveu um método útil d determinar os locais ideais para os eletrodos de TENS. O terapeuta aplica um dos eletrodos de TENS em um local potencial do paciente. O segundo eletrodo é mantido na mão do terapeuta, que usa o dedo indicador para sondar a pele do paciente até localizar o melhor local para o segundo eletrodo. Quando o aparelho de TENS é ligado e a amplitude lentamente aumentada, o paciente e /ou o terapeuta sentirão a parestesia pela TENS quando o circuito for fechado tocando a pele do paciente. Á medida que o terapeuta sonda a pele do paciente com o dedo indicador, a intensidade da parestesia pela TENS aumentará sempre que os nervos da pele do paciente correrem superficialmente. Isso ajudará a determinar um local efetivo para o eletrodo.
| Contra-indicações |
| ®Dor não diagnosticada (a menos que seja recomendada por um profissional médico) ®Marca passos (a menos que recomendada por um cardiologista) ®Doença cardíaca (a menos que recomendada por um cardiologista) ®Epilepsia (a menos que seja recomendada por um profissional médico) ®Gestação - primeiro trimestre (a menos que recomendada por um profissional médico) -sobre o útero Não aplique TENS: ®Sobre o seio carotídeo ®Sobre pele danificada ®sobre pele disestésica ®internamente (boca) |
Bibliografia
KITCHEN, S.; BAZIN, S. Eletroterapia prática baseada em evidências.
GUIRRO, E.; GUIRRO, R. Fisioterapia dermato-funcional-fundamentos e recursos patologias.
PRENTICE. W. E. Modalidades terapêuticas para fisioterapeutas.
AGNE, J. E. Eletrotermoterapia teoria e prática: Desde “Instrumentos multidimensionais de avaliação das qualidades da dor” até “Estimulação elétrica nervosa transcutânea – Tens”. p. 114 a 142.
TERMOTERAPIA SUPERFICIAL POR CALOR, RADIAÇÃO INFRAVERMELHA E RADIAÇÃO ULTRAVIOLETA
Alunas: Fernanda C. Cunha Rocha, Michelly Araújo Ferreira,Rosângela Alves.
TERMOTERAPIA SUPERFICIAL POR CALOR
Primeira lei da termodinâmica: “em todos os processos que correm em um sistema isolado, a energia do sistema permanece constante ”.
Formas de transmissão de calor:
1. Condução: contato direto com a pele
2. Convecção: calor por efeito mecânico
3. Conversão: radiação
A termoterapia superficial ocorre devido a transferência de calor de uma modalidade física para o tecido, por meio da condução.
EFEITOS FÍSICOS E FISIOLÓGICOS:
Aumento da energia cinética das moléculas, elevação da temperatura local superficial, aumento do fluxo sanguíneo para a área aquecida, aumento do metabolismo celular e resíduos metabólicos, aumento no número de leucócitos e fagócitos, aumento da permeabilidade capilar, aumento da drenagem linfática e venosa, hiperemia, vasodilatação das arteríolas e vasos capilares, aumento da atividade reflexa do axônio, diminuição da viscosidade tecidual, diminuição do tônus muscular e espasmo muscular, diminuição da excitabilidade dos fusos musculares.
EFEITOS TERAPÊUTICOS:
Proporciona o alívio da dor pois, provoca o aumento do metabolismo, variação do limiar da dor nas fases subaguda e crônica e redução do espasmo muscular. O relaxamento muscular também é outro efeito devido ao aumento da extensibilidade do colágeno e a diminuição da excitabilidade dos fusos musculares. Aceleração do processo de reparo tecidual, aumento de metabolismo, fluxo sanguíneo, atividade enzimática e processos químicos juntamente com a vasodilatação favorecem a cicatrização e mitose celular. Devido a elevação de temperatura ocorre também o aumento da elasticidade do tecido conjuntivo (extensibilidade do colágeno) .
MÉTODOS DE APLICAÇÃO:
A técnicas de terapia supercial podem ser aplicadas através do Turbilhão de água quente em que a temperatura deve estar entre 37 a 45 ºC para braços e mãos, para as pernas em torno 37 a 40 ºC e corpo inteiro 37 a 39 ºC, durante um tempo entre 15 e 20 minutos. Provoca no local sedação tecidual, aumento da circulação, temperatura muscular e tecidual e consequentemente o relaxamento de espasmos. Pacotes de gel térmico comercial são outra forma de termoterapia superficial, que devem ser colocados sobre os segmentos corporais desejados. Recomenda-se o uso de pinças ou tesouras para a manipulação dos pacotes. Toalhas podem ser utilizadas para proteger o paciente contra queimaduras. O tempo de aplicação deve durar entre 15 a 20 minutos. Provoca os mesmos efeitos fisiológicos do turbilhão de água quente.
O banho de Parafina é outro recurso muito utilizado, feito através da combinação da parafina com óleo mineral, pois este, reduz a temperatura ambiente da parafina. São utilizadas sacolas plásticas, toalhas de papel ou toalhas de pano para envolver o segmento corporal. A imersão em parafina pode ser feita em até 6 camadas. Causa aumento da temperatura tecidual e alívio da dor. O tempo de tratamento é de 20 a 30 minutos. É importante limpar o local antes do tratamento, lavando a área com álcool ou sabão.
INDICAÇÕES:
Condições inflamatórias subagudas e crônicas, dor subaguda e crônica, remoção do edema subagudo, diminuição de ADM, reabsorção de edema, pontos-gatilho miofasciais, músculo antálgico, espasmo muscular, tensão muscular subaguda e luxação subaguda do ligamento.
CONTRA-INDICAÇÕES:
Condições musculo-esqueléticas agudas, circulação prejudicada, doença vascular periférica, pele anestesiada, feridas abertas ou problemas de pele (turbilhão frio e banhos de contraste).
A radiação infravermelha é um agente térmico superficial usado para alívio da dor e rigidez, para aumentar a mobilidade articular e favorecer a regeneração de lesões de tecidos moles e problemas da pele.
As fontes IV podem ser artificiais ou naturais (por exemplo, o sol). No IV artificial os geradores podem ser divididos em duas categorias: luminoso e não luminoso. Estes últimos consistem de uma bobina espiral de fio de metal resistente enrolada em volta de um pedaço de material não condutor em formato de cone. Resultando na emissão de radiação de várias freqüências diferentes, produzindo radiações com pico a um comprimento de onda em torno de 4μm. Os geradores luminosos (ou aquecedores por radiação) consistem em um filamento de tugstênio dentro de um bulbo de vidro que contém um gás inerte a baixa pressão; eles emitem tanto radiação IV quanto visíveis com um pico de comprimento de onda em torno de 1μm.
As radiações IV podem ser refletidas, absorvidas, transmitidas e sofrer refração e difração pela matéria, sendo a reflexão e a absorção os processos de maior significância biológica e clínica. Esses efeitos modulam a penetração da energia dentro dos tecidos e desse modo, as alterações biológicas que ocorrem. Os comprimentos de ondas curtos se difundem mais do que os comprimentos de ondas longos, mas que as diferenças são minimizadas à medida que a espessura da pele aumenta. A penetração, portanto, depende tanto das propriedades de absorção dos constituintes da pele quanto do grau de difusão ocasionada pela microestrutura da pele.
Apesar de o nível de aquecimento produzido no tecido poder ser calculado matematicamente ou poder ser registrado por sensores de calor, é prática clínica normal estimar o nível de aquecimento desenvolvido nos tecidos da superfície através do relato sensitivo do paciente. A quantidade de energia recebida pelo paciente será governada por:
* potência da lâmpada (em watts);
* a distância entre a lâmpada e o paciente;
* a duração do tratamento.
O tratamento infravermelho é, normalmente, continuado por um período entre 10 e 20 min., dependendo do tamanho e vascularidade da parte do corpo, da cronicidade da lesão e da natureza da lesão. Os comprimentos de onda principais usados na prática clínica são entre 0,7μm e 1,5 μm.
APLICAÇÃO CLÍNICA:
O procedimento a seguir deve ser usado quando se aplica terapia IV a um paciente.
* Seleção de equipamento. Lâmpada luminosa ou não luminosa. Não luminosa aproximadamente 15 minutos, luminosa apenas alguns minutos.
* A pessoa. É usada uma posição confortável. A pele deve estar descoberta, limpa e seca, sendo removidas todas as pomadas e cremes.
* Precauções de segurança. A natureza, os efeitos e riscos do tratamento devem ser explicados, as contra indicações verificadas. Os olhos devem ser cobertos se houver possibilidade de serem irradiados.
* Posicionamento da lâmpada. A lâmpada é posicionada para permitir que a radiação iniciada na pele em ângulo reto de modo a facilitar a absorção máxima de energia. A distância ente a lâmpada e parte do corpo variará de acordo com a potência da lâmpada, mas é geralmente entre 50 e 75cm.
* Dosagem. Essa é determinada pela resposta da pessoa.
* Acompanhamento. Após o fim do tratamento, a temperatura da pele deve parecer levemente ou moderadamente quente ao toque. Devem ser mantidos registros de cada seção de tratamento e das mudanças induzidas pela radiação.
TRATAMENTO:
- O paciente deve estar posicionado a 50cm da fonte;
- Uma cobertura com toalha protetora deve ser colocada no lugar;
- A duração do tratamento deve ser de 15 a 20 minutos;
- A pele deve ser verifica a cada poucos minutos devido à coloração;
- As áreas que não serão tratadas devem ser protegidas.
PRECAUÇÕES DE SEGURANÇA:
A segurança elétrica do equipamento deve ser verificada regularmente. A potência da lâmpada deve ser verificada e a estabilidade mecânica, alinhamento e segurança de todas as partes da lâmpada deve ser examinada.
CONTRA INCICAÇÕES:
- Áreas com sensibilidade térmica cutânea ruim ou deficiente;
- Pessoas com doença cardiovascular avançada;
- Área com a circulação periférica local comprometida;
- Tecido cicatricial ou tecido desvitalizado por radioterapia profunda ou outra radiações ionizantes (que pode estar mais sujeito a queimaduras);
- Tecido maligno na pele;
- Pessoa com redução no nível de consciência ou da capacidade de compreensão dos riscos do tratamento;
- Pessoas com enfermidade febril aguda;
- Algumas doenças agudas de pele como dermatite ou eczema;
- Os testículos.
FOTOTERAPIA: RADIAÇÃO ULTRAVIOLETA
A radiação ultravioleta cobre uma pequena parte do espectro eletromagnético, ocupando uma região de comprimento de onda de 400-100 nm.
O espectro ultavioleta é subdividido em três regiões:
| UVA | UVB | UVC | |
| Comprimento de onda | 400-320 nm | 320-280 nm | 280-100 nm |
| Frequência | 1015 | 1015 | 1016 |
| Penetração | Derme | Epiderme | Retida na camada de ozônio |
| Efeito | 1. Estimulo à produção de melanina; 2. Perda as características normais das fibras elásticas e colágenas; 3. Cancerígena; | 1. Eritema(dilatação dos capilares sanguíneos); 2. Pigmentação indireta da pele; 3. Espessamento da camada córnea da pele; 4. Cancerígena; | 1. Germicida ; 2. Bactericida; |
DOSE DE ERITEMA MÍNIMA:
É a menor dose onde o local exposto à radiação fica com coloração rósea que é anulada ao ser submetido a pressão(torna-se branca).Esse teste deve ser realizado no antebraço anteriormente ou na região medial da coxa.
Em uma folha de papel faz-se 5 quadrados sobre os quais será insidido a radiação UV à uma mesma distância,porém com tempos de exposição diferentes.No dia subseqüente observa-se em qual tempo de incidência pode ser observada a Dose de eritema mínima que será usada na terapêutica.A cada dia de terapia 5segundos de incidência podem ser acrescidos.Esse mesmo tempo pode ser retrocedido a cada dia sem a terapia.
| Tempo:75’ 60’ 45’ 30’ 15’ |
EFEITOS BIOLÓGICOS DA RADIAÇÃO UV:
1. Eritema( produzido pela liberação de substâncias vasodilatadoras);
2. Dilatação dos vasos sanguíneos;
3. Bronzeamento;
4. Hiperplasia da pele(devido ao aumento na taxa de divisão das células basais da epiderme resultando no espessamento da epiderme e do estrato córneo);
5. Produção de vitamina D ;
6. Envelhecimento da pele;
7. Conjuntivite, fotoceratite, catarata;
EFEITOS TERAPÊUTICOS:
1. Melhora de úlceras de pressão(devido a hiperplasia da pele e a ação bactericida);
2. Esterilização( ação bactericida);
3. Maior absorção de cálcio e de fósforo( pela produção de vitamina D);
4. Tratamento de doenças de pele;
CUIDADOS:
1. Questionar o uso de drogas que aumentam a sensibilidade à radiação UV;
2. Prover de óculos de proteção para o paciente e o terapeuta;
3. A sala de aplicação deve ser não-refletoras;
4. Lavar a área antes da exposição;
5. Aplicar a dosagem correta de acordo com a Dose de Eritema mínima;
6. Área a ser tratada deve estar despida;
7. Proteger as áreas que não serão tratadas,assim como mamilos e genitálias;
8. Observar cuidadosamente a distância(uso de fita métrica) e o tempo de aplicação(cronômetro) da terapia;
INDICAÇÕES:
| Dose | ||
| Úlceras infectadas | 2 e 1/5 a 5 x DEM | |
| Feridas sépticas | 2 x e 1/5 DEM | |
| Feridas assépticas | Dose suberitemal | |
| Psoríase | Terapia PUVA | |
| Acne | DEM | |
| Foliculite | Dose suberitemal | |
| Pitiríase Rósea | DEM | |
| Tinha de cabeça | DEM | |
| Osteomalácia | Terapia com RUVB | |
REFERÊNCIAS BIBLIOGRÁFICAS
TERMOTERAPIA SUPERFICIAL
· KITCHEN, S.; BAZIN, S. Eletroterapia prática baseada em evidências.
Capítulo: 9 - Calor e frio: métodos de condução.
· PRENTICE, W. E. Modalidades terapêuticas para fisioterapeutas.
Capítulo: 9 - Modalidades infravermelhas
FOTOTERAPIA – RADIAÇÃO ULTRAVIOLETA
· PRENTICE, W. E. Modalidades terapêuticas para fisioterapeutas.
Capítulo: 12 - Fisioterapêutica com radiação ultravioleta.
· KITCHEN, S.; BAZIN, S. Eletroterapia prática baseada em evidências.
Capítulo: 13 - Terapia ultravioleta.
RADIAÇÃO INFRAVERMELHA
· KITCHEN, S.; BAZIN, S. Eletroterapia prática baseada em evidências.
Capítulo: 10 - Radiação infravermelha.
· PRENTICE, W. E. Modalidades terapêuticas para fisioterapeutas.
Capítulo: 9 - Modalidades infravermelhas. p. 210 e 211.







![clip_image001[4] clip_image001[4]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEjvs-NEyFHeDYy5fsA0t_u0jeE_yjmIYy9XaXqKBgKV1J5DiLQYGe2tcfcpEqyiKMRdFAQf03pOvv-WPOLI4A71HVCG6p1kC7rO0YGPj6ST0caVUUzZzg4S-AvuBV7e7flwqDUfzrN7mws/?imgmax=800)





![clip_image002[4] clip_image002[4]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEj_7pDG_yD_pIc6N9iRRAu8KZx5yArlXaRp3fyV-QesN-8f-yvbS75f_Zmq5ezTmCt_JjyGoUKf2y3U4K5xUUL8X1IkdSOnDI0e6FtclE6lUdtsqSPAd5P0dj360Tjn3AqI-9gWP_leMm4/?imgmax=800)
![clip_image003[4] clip_image003[4]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEjCJ3NAup6fQ57EevxfbB-pGw4vH5ouwwixw6tbHZ0TZCJEV90dpbMuKQxxGAjCor8NKSQwRpo1naZ2rb1suUDBLTN-YWsDLYMu2rRepYEmwlw00pzD-VQTpRbW2WLKhsxusloiOyXPG0k/?imgmax=800)